Малария
| Малария | |
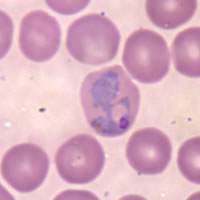
 Гаметоцити на Plasmodium falciparum в човешка кръв | |
| Класификация и външни ресурси | |
|---|---|
| МКБ-10 | B50 |
| МКБ-9 | 084 |
| Малария в Общомедия | |
Маларията (от италиански: mal'aria – „лош въздух“) е инфекциозно заболяване, което е често срещано в тропиците.
Днес маларията е една от водещите причини за смърт в света, особено сред децата в Третия свят. През 2009 г. 225 милиона души са заразени с малария, а през 2010 г. 655 000 умират. По-голямата част от смъртните случаи от малария са в Африка на юг от Сахара.[1].
Маларията се причинява от вътреклетъчни паразити от род Plasmodium. До средата на 1965 година маларията се е срещала и в България. Причинителят на заболяването се предава при ухапване от комари от род Anopheles. В свободни страни маларията може да се пренесе от хора, пътували в области с голяма честота на случаите на малария. Освен заразяване при кръвопреливане и лабораторни злополуки, предаването от човек на човек е възможно само при бременността от майката на детето, ако плацентата е наранена (най-вече при раждане).
В род плазмодии само четири паразита са опасни за хората: Plasmodium falciparum, Plasmodium vivax, Plasmodium ovale и Plasmodium malariae. Те се различават значително по отношение на тяхното географско разпространение и протичането на болестта. Plasmodium falciparum е причинителят с най-голямо клинично значение и най-опасен.
Симптомите на маларията са втрисане, високата температура и изпотяване. Последователността на тези симптоми се нарича малариен пристъп и се повтаря на определен период от време в зависимост от вида малария. Особено при деца заболяването може да доведе до кома и смърт.
Разпространение на маларията[редактиране | редактиране на кода]
Ежегодно маларията е причина за около 250 милиона случая на треска и на близо един милион смъртни случая.[2] По-голямата част от засегнатото население са деца до 5-годишна възраст.[3] Бременните жени са особено уязвими. Въпреки усилията за намаляване на случаите и подобряване на болничното лечение от 1992 г. насам, в някои области по света ефективността е изключително слаба.[4] Ако разпространението на маларията остава на сегашното си ниво, смъртността през следващите двадесет години може да се удвои.[5] Статистиката за тази болест не е точна поради факта, че голяма част от засегнатото население обитава бедни селски райони, лишено е от достъп до болници и елементарни здравни грижи. В резултат на това по-голямата част от случаите не са документирани.[5]
Въпреки честите инфекции с вируса на СПИН и малария и повишеното ниво на смъртност при тях, това е по-малък проблем, отколкото коинфекцията ХИВ / туберкулоза. Причината за това е, че маларията и туберкулозата атакуват хора от различни възрастови групи. Туберкулозата засяга по-възрастни индивиди.[6] Макар че инфекцията ХИВ / малария се проявява с по-слабо изразени симптоми от тази при ХИВ / туберкулоза, при първата двете инфекции взаимно допринасят за своето разпространение. Този ефект се дължи на увеличаването на имунния товар от съответния причинител и повишаване на чувствителността на хората към причинителя на малария или ХИВ.[7]
Днес маларията е ендемична в районите около екватора, в страни от Северна и Южна Америка, много части на Азия и голяма част от Африка. Въпреки това, в Субсахарска Африка са регистрирани 85 – 90% от смъртните случаи.[8] В много региони по света географското разпределение на маларията е изключително пъстро. Често зоните на разпространение и свободните такива са фрагментирани, близко разположени.[9] В областите с периодични интензивни валежи пикът на заболяването може да се прогнозира.[10] Маларията е болест, която се среща по-често в селските райони, отколкото в градовете. Това я отличава от денга, която е заплаха и за хората от големите градски райони.[11] Например някои от градовете във Виетнам, Лаос и Камбоджа са свободни от малария, но в съседните селски райони тя продължава да е проблем.[12] В Африка обаче маларията е разпространена както в селските, така и градските райони, въпреки че рискът от заразяване е по-нисък в по-големите градове.[13]
Исторически сведения за заболяването[редактиране | редактиране на кода]
Маларията вероятно е причинявала заболяване при хората още преди 50 000 години, но най-вероятно причинителите на заболяването са съпътствали хората през цялото време на развитие на вида.[14] Едно от възможните доказателства за това е, че близкородствени паразити причиняват малария при шимпанзетата.[15] Писмени сведения за заболявания с признаци, сходни на малария, се намират в многобройни източници, като най-ранното от тях е от 2700 г. пр.н.е. в Китай.[16] Маларията вероятно е допринесла за упадъка на Римската империя.[17] Тя е била толкова разпространена в Рим, че дори е наричана с името „Римска треска“.[18] Съвременният термин малария произлиза от средновековния италиански език и в буквален смисъл означава „лош въздух“. Болестта е наричана и като „блатна треска“ поради това, че заболяването е асоциирано с наличието на блата и застояли води.[19]
Маларията е била сериозен бич в страните от Европа и Северна Америка, но днес постепенно придобива ендемичен характер[20] и повечето от случаите в двата континента са на хора, пребивавали и заразили се в трети страни. По време на Втората световна война маларията е една от основните заплахи за здравето на американските войски, намиращи се в южната част на Тихия океан. По това време заболяват около 500 000 души,[21] а общо шестдесет хиляди американски войници загиват от малария в Северна Африка и южната част на Тихи океан в същата война.[22]
Търсене на лекарствени средства[редактиране | редактиране на кода]
Първото известно лечебно растение е чин хао (Artemisia annua). То съдържа активната субстанция артемизинин. Първото споменаване за прилагането на чин хао е открито в труда на китайския лекар и чигунист Гъ Хун от 340 г. пр.н.е.
С откриването на Америките става известно и ново средство – кората на хининовото дърво, която векове преди това е използвана от индианците за понижаване на телесната температура при треска. Съществена роля в приложението на кората изиграва йезуитския мисионер, натуралист и писател Бернабе Кобо. В началото кората на хининовото дърво е наречена йезуитска кора. Причината за това е, че Кобо я описва за първи път и я донася в Европа.[23]
Днешното име на хининовата кора е наречено на първата известна европейка – графиня Чинчон, съпруга на вицекраля на Перу. След като се заразява от малария, тя се излекува, като приема йезуитска кора, стрита на прах. [24] Самият вицекрал широко оповестява изцелението на своята съпруга благодарение на ценната кора. Връщайки се в Испания, той дава на свои приближени и познати от целебния прах. Целебното чудо бива наречено прахът на графинята. Няколко години по-късно йезуити от Перу изпращат хининова кора и в Рим. Там също придобива известност като ефикасен лек за малария.[25]
Кардинал Хуан де Луго е изпратен в Перу с поръчение от папа Инокентий X да събере информация за целебната кора quinquina (хинин – йезуитска кора). Действието на кората е изучено от папския придворен лекар Габриел Фонсека. След завръщането си, кардинал де Луго развива широка кампания в популяризирането на хининовата кора и употребата ̀й при лечение на малария.[26] През 1640-те години хининовия прах започва масово да се използва като средство за лечение на малария в Европа.[27] Активната съставка хинин е извлечена от кората на дървото през 1820 г. от френските химици Пиер Пелетие и Жозеф Кавант.[28]
В началото на 20 век, до откриването на антибиотиците, се практикува нарочно заразяване с малария на болните от сифилис. При малария се повишава силно телесната температура. В резултат на това причинителят на сифилиса бива напълно обезвреден от организма или снижава своята активност и преминава в латентна форма. Лекарите контролират треската с помощта на хинин и по този начин минимализират и вредните ефекти от сифилиса. Въпреки че много пациенти умират от малария, то методът се смята за успешен, имайки предвид неизбежната смърт на сифилистиците.[29]
Етиология[редактиране | редактиране на кода]
Сравнение между различните причинители на малария[30][редактиране | редактиране на кода]
| ||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
| (* при недостатъчна профилактика против малария) | ||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
За хората са опасни паразитите Plasmodium falciparum, Plasmodium vivax, Plasmodium ovale и Plasmodium malariae, които причиняват различни форми на маларията.
В редки случаи малария могат да причинят и Plasmodium semiovale и Plasmodium knowlesi. При многократно заразяване с един и същ или различни плазмодии, пристъпите могат да са нередовни. Периодичната смяна на температурата се замества от постоянна температура.
Първите симптоми на малария се изразяват в температура, треперене, арталгия (болки във връзките), повръщане, анемия, хемоглобинурия, разрушаване на ретината и конвулсии. Класическите първоначални симптоми при малария се проявяват в циклично повтарящи се внезапна треска с физически тресения, последвани от висока температура и обилно потене с продължение от четири до шест часа. Този цикъл от симптоми се появява на всеки два дни.
Епидемиологични особености[редактиране | редактиране на кода]
Патогенеза[редактиране | редактиране на кода]
Маларията при хората преминава през две фази: екзоеритроцитна и еритроцитна. През екзоеритроцитната фаза се наблюдава възпаление на черния дроб, докато при еритроцитната се поразяват червените кръвни телца. При ухапване от комар посредством слюнката спорозоитите попадат в кръвния поток и мигрират до черния дроб. В рамките на 30 минути след ухапването спорозоитите нападат клетките на черния дроб (хепатоцити). Тук те се намножават безполово в рамките на 6 до 15 дни. През този период не се проявяват симптоми на заболяване. В резултат на това се образуват хиляди мерозоити, които разкъсват клетката гостоприемник и попадат в кръвта. Тук те намират нов гостоприемник в лицето на еритроцитите. С това започва и еритроцитната фаза на развитие.[31] В еритроцитите паразитите се намножават допълнително по безполов начин. Периодично инвазираната клетка се разкъсва и напусналите я мерозоити нападат нови. Този процес се случва няколко пъти. Тези периоди на освобождаване на паразити в кръвта и инвазирането на нови клетки гостоприемници се характеризира с повишаване на телесната температура и се проявява като периодична треска.
При инвазия с P. vivax и P. ovale спорозоитите не преминават веднага в мерозоити. Вместо тях те произвеждат хипнозоити, които остават пасивни за период от няколко месеца до една година, често и до три години. След този период се активизират и започват да произвеждат мерозоити. Хипнозоитите са причината за дългите периоди на сравнителна стабилност на заразените.[32] Някои мерозоити се превръщат в мъжки и женски гаметоцити. При ухапване на човек, в чиято кръв циркулират гаметоцити, те попадат в комара. Половата рекомбинация между гаметоцитите се извършва в червата на комара, което показва, че той е крайния гостоприемник на паразитните едноклетъчни.
Клинични признаци[редактиране | редактиране на кода]

Симптомите на малария включват висока температура, треперене, арталгия (болки в ставите), повръщане, анемия, хемоглобинурия, увреждане на ретината[33] и конвулсии. Класическото протичане на маларията включва циклично повторение на внезапна треска с физически тресения, последвана от висока температура и обилно потене с продължителност от четири до шест часа. Този цикъл от симптоми се появява на всеки два дни при инфектиране с P. vivax и P. ovale и на всеки три дни при P. malariae. При P. falciparum продължителността на цикъла е 36 – 48 часа или той е слабо изразен и треската е почти постоянна.
По не напълно изяснени причини, може би свързани с повишено вътрешночерепно налягане, болните от малария деца често получават силни схващания на крайниците, признак за тежко мозъчно увреждане.[34] Церебралната малария, от която децата са по-уязвими, може да причини неврологични увреждания и влошаване на познавателната способност.[35][36] Церебралната малария е свързана също с побеляване на ретината,[37] което е полезен признак за разграничаване на маларията от други видове треска.[33]
Акутните случаи на малария почти винаги са причинени от инфекция с P. falciparum и обикновено се проявяват 6 до 14 дни след заразяването.[38] Ако не се лекува, острата малария може да доведе до кома и смърт, като малките деца и бременните жени са особено уязвими. Такива случаи могат да протекат изключително бързо, довеждайки до смърт в рамките на часове или дни.[38] Възможни симптоми са спленомегалия, силно главоболие, церебрална исхемия, хепатомегалия, хипогликемия и хемоглобинурия с бъбречна недостатъчност. Бъбречната недостатъчност може да доведе до черноводна треска, при която хемоглобин навлиза в урината. При острата малария смъртността може да надхвърли 20%, дори при интензивно лечение и грижи.[39] В ендемичните области лечението често е незадоволително и смъртността от общия брой на случаите на малария може да достигне 10%.[40]
Хронична малария се наблюдава при инфекции с P. vivax и P. ovale, но не и с P. falciparum. При нея болестта може да се повтори месеци или години след първоначалното проявяване, поради наличието на латентни паразити в черния дроб. По тази причина не може да се заключи, че болестта е напълно излекувана, когато паразитите изчезнат от кръвта. Най-дългият известен инкубационен период за P. vivax е 30 години.[38] Около една пета от случаите на заразяване с P. vivax в умерените области включват презимуване на паразитите, като болестта се проявява в годината след заразяването.[41]
Диагноза[редактиране | редактиране на кода]
Диагнозата малария трябва да се потвърди чрез лабораторни изследвания. Методът на изследване с най-голямо значение за практика е микроскопско изследване на нормална кръвната натривка (‘’тънка капка’’) и до 10 пъти по-наситената т.нар. ‘’дебела капка’’. При тези два метода се употребява оцветяване по метода на Гимза. Различаване между четирите вида плазмодии се прави въз основа на морфологични критерии. Количеството паразити и левкоцити е показател за това, колко е тежко заболяването. Отрицателен резултат при микроскопското изследване може да не е верен поради ниската чувствителност на този метод.
За поставянето на диагнозата особено важни са: клиничната картина, някои лабораторни, включително паразитологични изследвания, както и данните за престой в ендемичен за маларията район. Паразитологичната диагностика се извършва с капка периферна кръв от пръста, с която се прави натривка на предметно стъкло. След специална обработка и оцветяване се наблюдава състоянието на червените кръвни клетки и наличието на плазмодии в тях. Различните видове имат и различни морфологични белези. По-малка стойност имат различни серологични изследвания.
Диференциална диагноза[редактиране | редактиране на кода]
Лечение[редактиране | редактиране на кода]
Лабораторните изследвания за малария разкриват:
- Хемолитична анемия (ниско ниво на Hb)
- Нарушена чернодробна функция
Как се лекува малария?[редактиране | редактиране на кода]
Управлението на маларията може да се раздели на лечение, профилактика и превенция.
Лечение на малария:
Лечението се извършва с 4-аминохинолони като Chloroquine, Arthrochin, прилагани по схема в дози, различни за възрастни и деца. Други прилагани препарати са Pyrimethamine, сулфонамиди, рядко антибиотици. При резистентност опция в терапията е и хинина. Съществуват и комбинирани препарати като Fansidar и др., успешно прилагани в терапията. Поради наличието на форми на плазмодиите в чернодробните клетки при причинители Pl. ovale или Pl. vivax, лечението включва и 8-аминохинолони, като Primaquine, за по-дълъг период от време. Преболедувалите се диспансеризират за една година при малария с причинител Pl. falciparum и Pl. malariae и за три години при другите два причинителя.
Профилактика[редактиране | редактиране на кода]
Маларията може да бъде предотвратена чрез ликвидиране на комарите (или с използването на инсектициди или манипулация на местообитанията, например блато) и лична защита от ухапване от комари (например комарни мрежи).
Профилактика на малария: пътуващите могат да решат да предприемат антималарийна профилактика, въпреки че това никога не е 100% ефективен метод. Профилактичния режим зависи от лекарствената резистентност. Все още не съществува ефективна ваксина за малария.
Профилактиката започва една седмица преди заминаването в ендемичен район с „Chloroquine“ – 300 mg седмично или таблетка „Arthrochin“ – 250 mg през ден, по време на престоя там и един месец след напускането му – по една таблетка два пъти седмично. При използване на комбинирания препарат с „Pyrimethamine“ се провежда друга схема – 1 таблетка, седмица преди заминаването и след това по 2 таблетки всеки две седмици за горепосочения период от време. Други препарати и схеми на приложение са индицирани при деца, бременни, имуносупресирани или при резистентност към използваните медикаменти.
Бележки[редактиране | редактиране на кода]
- ↑ www.who.int // Архивиран от оригинала на 2018-08-08. Посетен на 2018-02-03.
- ↑ 2005 WHO World Malaria Report 2008[неработеща препратка]
- ↑ Greenwood BM, Bojang K, Whitty CJ, Targett GA. Malaria // Lancet 365 (9469). 2005. DOI:10.1016/S0140-6736(05)66420-3. с. 1487 – 1498.
- ↑ Hay S, Guerra C, Tatem A, Noor A, Snow R. The global distribution and population at risk of malaria: past, present, and future // Lancet Infect Dis 4 (6). 2004. DOI:10.1016/S1473-3099(04)01043-6. с. 327 – 36.
- ↑ а б Breman J. The ears of the hippopotamus: manifestations, determinants, and estimates of the malaria burden // Am J Trop Med Hyg 64 (1 – 2 Suppl). 1 януари 2001. с. 1 – 11. Архивиран от оригинала на 2008-07-06.
- ↑ Korenromp E, Williams B, de Vlas S, Gouws E, Gilks C, Ghys P, Nahlen B. Malaria attributable to the HIV-1 epidemic, sub-Saharan Africa // Emerg Infect Dis 11 (9). 2005. с. 1410 – 9. Архивиран от оригинала на 2006-03-23.
- ↑ Abu-Raddad L, Patnaik P, Kublin J. Dual infection with HIV and malaria fuels the spread of both diseases in sub-Saharan Africa // Science 314 (5805). 2006. DOI:10.1126/science.1132338. с. 1603 – 6.
- ↑ Layne SP. Principles of Infectious Disease Epidemiology / (PDF) // EPI 220. UCLA Department of Epidemiology. Архивиран от оригинала на 2006-02-20. Посетен на 15 юни 2007.
- ↑ Greenwood B, Mutabingwa T. Malaria in 2002 // Nature 415 (6872). 2002. DOI:10.1038/415670a. с. 670 – 2.
- ↑ Grover-Kopec E, Kawano M, Klaver R, Blumenthal B, Ceccato P, Connor S. An online operational rainfall-monitoring resource for epidemic malaria early warning systems in Africa // Malar J 4. 2005. DOI:10.1186/1475-2875-4-6. с. 6.
- ↑ Van Benthem B, Vanwambeke S, Khantikul N, Burghoorn-Maas C, Panart K, Oskam L, Lambin E, Somboon P. Spatial patterns of and risk factors for seropositivity for dengue infection // Am J Trop Med Hyg 72 (2). 1 февруари 2005. с. 201 – 8. Архивиран от оригинала на 2005-04-30.
- ↑ Trung H, Van Bortel W, Sochantha T, Keokenchanh K, Quang N, Cong L, Coosemans M. Malaria transmission and major malaria vectors in different geographical areas of Southeast Asia // Trop Med Int Health 9 (2). 2004. DOI:10.1046/j.1365-3156.2003.01179.x. с. e473.
- ↑ Keiser J, Utzinger J, Caldas de Castro M, Smith T, Tanner M, Singer B. Urbanization in sub-saharan Africa and implication for malaria control // Am J Trop Med Hyg 71 (2 Suppl). 1 август 2004. с. 118 – 27. Архивиран от оригинала на 2004-10-25.
- ↑ Joy D, Feng X, Mu J, et al. и др. Early origin and recent expansion of Plasmodium falciparum // Science 300 (5617). 2003. DOI:10.1126/science.1081449. с. 318 – 21.
- ↑ Escalante A, Freeland D, Collins W, Lal A. The evolution of primate malaria parasites based on the gene encoding cytochrome b from the linear mitochondrial genome // Proc Natl Acad Sci USA 95 (14). 1998. DOI:10.1073/pnas.95.14.8124. с. 8124 – 9.
- ↑ Cox F. History of human parasitology // Clin Microbiol Rev 15 (4). 2002. DOI:10.1128/CMR.15.4.595-612.2002. с. 595 – 612.
- ↑ DNA clues to malaria in ancient Rome. BBC News. 20 февруари 2001.
- ↑ „Malaria and Rome“ Архив на оригинала от 2011-11-22 в Wayback Machine.. Robert Sallares. ABC.net.au. 29 януари 2003.
- ↑ From Shakespeare to Defoe: Malaria in England in the Little Ice Age Архив на оригинала от 2006-01-11 в Wayback Machine.. Paul Reiter. Centers for Disease Control and Prevention, San Juan, Puerto Rico.
- ↑ "Medicine and society in early modern Europe". Mary Lindemann (1999). Cambridge University Press. p.62. ISBN 0-521-42354-6
- ↑ "Armies of pestilence: the effects of pandemics on history". James Clarke & Co. (2004). p.102. ISBN 0-227-17240-X
- ↑ "Encyclopedia of Pestilence, Pandemics, and Plagues: A-M Архив на оригинала от 2011-05-11 в Wayback Machine.". Joseph Patrick Byrne (2008). p.383. ISBN 0-313-34102-8
- ↑ Bernabé Cobo. Historia del Nuevo Mundo // Архивиран от оригинала на 11 юли 2012.
- ↑ Peru. History of coca, „the divine plant“ of the Incas; with an introductory account of the Incas, and of the Andean Indians of to-day (1901)
- ↑ www.millersville.edu, архив на оригинала от 26 октомври 2008, https://web.archive.org/web/20081026234956/http://www.millersville.edu/~columbus/data/art/NERI-1.ART, посетен на 15 септември 2010
- ↑ Удивительные истории из глубины времен Blog Archive Католическое лекарство
- ↑ Kaufman T, Rúveda E (2005). „The quest for quinine: those who won the battles and those who won the war.“. Angew Chem Int Ed Engl 44 (6): 854 – 85.
- ↑ Kyle R, Shampe M (1974). „Discoverers of quinine“. JAMA 229 (4): 462.
- ↑ Raju T (2006). „Hot brains: manipulating body heat to save the brain.“. Pediatrics 117 (2): e320-1. PMID 16452338.
- ↑ Илия Ватев, Вотю Ботев и др. – ПАРАЗИТОЛОГИЯ – Учебник за медицинските университети – РЕКО 2007
- ↑ Bledsoe GH. Malaria primer for clinicians in the United States // South. Med. J. 98 (12). Декември 2005. DOI:10.1097/01.smj.0000189904.50838.eb. с. 1197 – 204; quiz 1205, 1230. Архивиран от оригинала на 2009-03-18. Посетен на 2010-09-15.
- ↑ Sturm A, Amino R, van de Sand C, Regen T, Retzlaff S, Rennenberg A, Krueger A, Pollok JM, Menard R, Heussler VT. Manipulation of host hepatocytes by the malaria parasite for delivery into liver sinusoids // Science 313 (5791). 2006. DOI:10.1126/science.1129720. с. 1287 – 1490.
- ↑ а б Beare 2006, с. 790 – 797.
- ↑ Idro .
- ↑ Boivin 2002, с. 353 – 364.
- ↑ Holding 2001, с. 68 – 75.
- ↑ Maude 2009, с. 881.
- ↑ а б в Trampuz 2003, с. 315 – 323.
- ↑ Kain 1998, с. 142 – 149.
- ↑ Mockenhaupt 2004, с. 167 – 172.
- ↑ Adak 1998, с. 175 – 179.
Източници[редактиране | редактиране на кода]
- Adak, T и др. Studies on the Plasmodium vivax relapse pattern in Delhi, India // American Journal of Tropical Medicine and Hygiene 59 (1). 1998. с. 175 – 179.
- Beare, NA и др. Malarial retinopathy: a newly established diagnostic sign in severe malaria // American Journal of Tropical Medicine and Hygiene 75 (5). 1 ноември 2006.
- Boivin, MJ. Effects of early cerebral malaria on cognitive ability in Senegalese children // Journal of Developmental & Behavioral Pediatrics 23 (5). October 2002. с. 353 – 364. Архивиран от оригинала на 2011-07-18. Посетен на 2010-06-08.
- Holding, PA и др. Impact of Plasmodium falciparum malaria on performance and learning: review of the evidence // American Journal of Tropical Medicine and Hygiene 64 (1 – 2 Suppl). 2001. с. 68 – 75. Архивиран от оригинала на 2004-05-19.
- Idro, R и др. Decorticate, decerebrate and opisthotonic posturing and seizures in Kenyan children with cerebral malaria // Malaria Journal 4 (57). DOI:10.1186/1475-2875-4-57. с. 57.
- Kain, K и др. Imported malaria: prospective analysis of problems in diagnosis and management // Clinical Infectious Diseases 27 (1). 1998. DOI:10.1086/514616. с. 142 – 149.
- Maude, RJ и др. Severe retinal whitening in an adult with cerebral malaria // American Journal of Tropical Medicine and Hygiene 80 (6). 1 юни 2009. с. 881. Архивиран от оригинала на 2009-07-27.
- Mockenhaupt, F и др. Manifestation and outcome of severe malaria in children in northern Ghana // American Journal of Tropical Medicine and Hygiene 71 (2). 2004. с. 167 – 172.
- Trampuz, A и др. Clinical review: Severe malaria // Critical Care 7 (4). 2003. DOI:10.1186/cc2183. с. 315 – 323.